Questões Militares
Para pm-sp
Foram encontradas 5.471 questões
Resolva questões gratuitamente!
Junte-se a mais de 4 milhões de concurseiros!
Considere um paciente do sexo masculino, 85 anos, com antecedentes de fibrilação atrial crônica, doença pulmonar obstrutiva crônica e hidrocefalia de pressão normal com implante de derivação ventriculoperitoneal (DVP) há 1 ano, após episódio de alteração progressiva da marcha e confusão mental à época. Não apresentava outros antecedentes ou alterações laboratoriais e fazia uso apenas de broncodilatador associado com corticoide inalatório. Familiares relatam que, há cerca de 15 dias, o paciente apresentou forte quadro gripal, queda do estado geral, prostração e episódios de engasgos frequentes, com alimentos líquidos. Há 2 dias passou a apresentar tosse produtiva com expectoração esverdeada, febre de 38 graus e piora da adinamia com inapetência acentuada, deixando inclusive de ingerir líquidos. Foi trazido ao pronto-atendimento em mau estado geral, sonolento, taquipneico com respiração superficial, desidratado e com leve cianose de extremidades. Sua pressão arterial era de 120x60 mmHg, FC = 120 bpm, T = 37,5 graus. A ausculta pulmonar evidenciava tempo expiratório prolongado e sibilos ins e expiratórios. Ausculta cardíaca com ritmo irregular e ausência de sopros. Sem outras alterações ao exame físico. Foi submetido a um exame de tomografia do tórax e um dos cortes tomográficos encontra-se ilustrado a seguir.
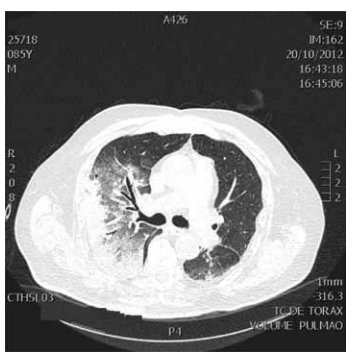
Considere um paciente do sexo masculino, 85 anos, com antecedentes de fibrilação atrial crônica, doença pulmonar obstrutiva crônica e hidrocefalia de pressão normal com implante de derivação ventriculoperitoneal (DVP) há 1 ano, após episódio de alteração progressiva da marcha e confusão mental à época. Não apresentava outros antecedentes ou alterações laboratoriais e fazia uso apenas de broncodilatador associado com corticoide inalatório. Familiares relatam que, há cerca de 15 dias, o paciente apresentou forte quadro gripal, queda do estado geral, prostração e episódios de engasgos frequentes, com alimentos líquidos. Há 2 dias passou a apresentar tosse produtiva com expectoração esverdeada, febre de 38 graus e piora da adinamia com inapetência acentuada, deixando inclusive de ingerir líquidos. Foi trazido ao pronto-atendimento em mau estado geral, sonolento, taquipneico com respiração superficial, desidratado e com leve cianose de extremidades. Sua pressão arterial era de 120x60 mmHg, FC = 120 bpm, T = 37,5 graus. A ausculta pulmonar evidenciava tempo expiratório prolongado e sibilos ins e expiratórios. Ausculta cardíaca com ritmo irregular e ausência de sopros. Sem outras alterações ao exame físico. Foi submetido a um exame de tomografia do tórax e um dos cortes tomográficos encontra-se ilustrado a seguir.

(FeNa = fração de excreção de sódio)
Considere um paciente do sexo masculino, 85 anos, com antecedentes de fibrilação atrial crônica, doença pulmonar obstrutiva crônica e hidrocefalia de pressão normal com implante de derivação ventriculoperitoneal (DVP) há 1 ano, após episódio de alteração progressiva da marcha e confusão mental à época. Não apresentava outros antecedentes ou alterações laboratoriais e fazia uso apenas de broncodilatador associado com corticoide inalatório. Familiares relatam que, há cerca de 15 dias, o paciente apresentou forte quadro gripal, queda do estado geral, prostração e episódios de engasgos frequentes, com alimentos líquidos. Há 2 dias passou a apresentar tosse produtiva com expectoração esverdeada, febre de 38 graus e piora da adinamia com inapetência acentuada, deixando inclusive de ingerir líquidos. Foi trazido ao pronto-atendimento em mau estado geral, sonolento, taquipneico com respiração superficial, desidratado e com leve cianose de extremidades. Sua pressão arterial era de 120x60 mmHg, FC = 120 bpm, T = 37,5 graus. A ausculta pulmonar evidenciava tempo expiratório prolongado e sibilos ins e expiratórios. Ausculta cardíaca com ritmo irregular e ausência de sopros. Sem outras alterações ao exame físico. Foi submetido a um exame de tomografia do tórax e um dos cortes tomográficos encontra-se ilustrado a seguir.

Considere um paciente do sexo masculino, 85 anos, com antecedentes de fibrilação atrial crônica, doença pulmonar obstrutiva crônica e hidrocefalia de pressão normal com implante de derivação ventriculoperitoneal (DVP) há 1 ano, após episódio de alteração progressiva da marcha e confusão mental à época. Não apresentava outros antecedentes ou alterações laboratoriais e fazia uso apenas de broncodilatador associado com corticoide inalatório. Familiares relatam que, há cerca de 15 dias, o paciente apresentou forte quadro gripal, queda do estado geral, prostração e episódios de engasgos frequentes, com alimentos líquidos. Há 2 dias passou a apresentar tosse produtiva com expectoração esverdeada, febre de 38 graus e piora da adinamia com inapetência acentuada, deixando inclusive de ingerir líquidos. Foi trazido ao pronto-atendimento em mau estado geral, sonolento, taquipneico com respiração superficial, desidratado e com leve cianose de extremidades. Sua pressão arterial era de 120x60 mmHg, FC = 120 bpm, T = 37,5 graus. A ausculta pulmonar evidenciava tempo expiratório prolongado e sibilos ins e expiratórios. Ausculta cardíaca com ritmo irregular e ausência de sopros. Sem outras alterações ao exame físico. Foi submetido a um exame de tomografia do tórax e um dos cortes tomográficos encontra-se ilustrado a seguir.

Considere um paciente do sexo masculino, 85 anos, com antecedentes de fibrilação atrial crônica, doença pulmonar obstrutiva crônica e hidrocefalia de pressão normal com implante de derivação ventriculoperitoneal (DVP) há 1 ano, após episódio de alteração progressiva da marcha e confusão mental à época. Não apresentava outros antecedentes ou alterações laboratoriais e fazia uso apenas de broncodilatador associado com corticoide inalatório. Familiares relatam que, há cerca de 15 dias, o paciente apresentou forte quadro gripal, queda do estado geral, prostração e episódios de engasgos frequentes, com alimentos líquidos. Há 2 dias passou a apresentar tosse produtiva com expectoração esverdeada, febre de 38 graus e piora da adinamia com inapetência acentuada, deixando inclusive de ingerir líquidos. Foi trazido ao pronto-atendimento em mau estado geral, sonolento, taquipneico com respiração superficial, desidratado e com leve cianose de extremidades. Sua pressão arterial era de 120x60 mmHg, FC = 120 bpm, T = 37,5 graus. A ausculta pulmonar evidenciava tempo expiratório prolongado e sibilos ins e expiratórios. Ausculta cardíaca com ritmo irregular e ausência de sopros. Sem outras alterações ao exame físico. Foi submetido a um exame de tomografia do tórax e um dos cortes tomográficos encontra-se ilustrado a seguir.

Paciente do sexo feminino, 54 anos, branca, mãe de 4 filhos, tabagista, etilista social, hipertensa, apresenta quadro de desconforto em andar superior do abdome, associado a náuseas e alguns episódios de vômitos há cerca de 1 semana, com piora intensa dos sintomas nas últimas 24 horas. Refere que não consegue se alimentar há dois dias e que a dor tem aumentado, apresentando irradiação para as costas, “como se algo a apertasse como uma faixa”. Relata que há dois anos tem apresentado episódios isolados de cólica pós-prandial, que melhora com o uso de esocopolamina, sem outros sintomas associados. O exame físico revela a paciente em regular estado geral, com fáscies de dor, desidratada ++/4+, hipocorada +/4+, PA = 100x60 mmHg, FR = 22 ipm, Glicemia capilar = 180 mg/dL. Auscultas cardíaca e pulmonar normais. O exame do abdome evidencia desconforto intenso à palpação de região epigástrica, com defesa voluntária. Os exames laboratoriais relevantes mostraram: Hb 12,0 g/dL, Ht 36%, leucócitos 17 800 com desvio até bastonetes, plaquetas 185 mil, creatinina 1,7 mg/dL, ureia 86 mg/dL, AST = 130 U/L, ALT = 96 U/L, bilirrubinas totais = 2,8 mg/dL, bilirrubina direta = 1,6 mg/dL, bilirrubina indireta = 0,2 mg/dL, amilase = 880 U/L.
O eletrólito e sua alteração mais associada ao pior prognóstico são, respectivamente:
Paciente do sexo feminino, 54 anos, branca, mãe de 4 filhos, tabagista, etilista social, hipertensa, apresenta quadro de desconforto em andar superior do abdome, associado a náuseas e alguns episódios de vômitos há cerca de 1 semana, com piora intensa dos sintomas nas últimas 24 horas. Refere que não consegue se alimentar há dois dias e que a dor tem aumentado, apresentando irradiação para as costas, “como se algo a apertasse como uma faixa”. Relata que há dois anos tem apresentado episódios isolados de cólica pós-prandial, que melhora com o uso de esocopolamina, sem outros sintomas associados. O exame físico revela a paciente em regular estado geral, com fáscies de dor, desidratada ++/4+, hipocorada +/4+, PA = 100x60 mmHg, FR = 22 ipm, Glicemia capilar = 180 mg/dL. Auscultas cardíaca e pulmonar normais. O exame do abdome evidencia desconforto intenso à palpação de região epigástrica, com defesa voluntária. Os exames laboratoriais relevantes mostraram: Hb 12,0 g/dL, Ht 36%, leucócitos 17 800 com desvio até bastonetes, plaquetas 185 mil, creatinina 1,7 mg/dL, ureia 86 mg/dL, AST = 130 U/L, ALT = 96 U/L, bilirrubinas totais = 2,8 mg/dL, bilirrubina direta = 1,6 mg/dL, bilirrubina indireta = 0,2 mg/dL, amilase = 880 U/L.
Paciente do sexo feminino, 54 anos, branca, mãe de 4 filhos, tabagista, etilista social, hipertensa, apresenta quadro de desconforto em andar superior do abdome, associado a náuseas e alguns episódios de vômitos há cerca de 1 semana, com piora intensa dos sintomas nas últimas 24 horas. Refere que não consegue se alimentar há dois dias e que a dor tem aumentado, apresentando irradiação para as costas, “como se algo a apertasse como uma faixa”. Relata que há dois anos tem apresentado episódios isolados de cólica pós-prandial, que melhora com o uso de esocopolamina, sem outros sintomas associados. O exame físico revela a paciente em regular estado geral, com fáscies de dor, desidratada ++/4+, hipocorada +/4+, PA = 100x60 mmHg, FR = 22 ipm, Glicemia capilar = 180 mg/dL. Auscultas cardíaca e pulmonar normais. O exame do abdome evidencia desconforto intenso à palpação de região epigástrica, com defesa voluntária. Os exames laboratoriais relevantes mostraram: Hb 12,0 g/dL, Ht 36%, leucócitos 17 800 com desvio até bastonetes, plaquetas 185 mil, creatinina 1,7 mg/dL, ureia 86 mg/dL, AST = 130 U/L, ALT = 96 U/L, bilirrubinas totais = 2,8 mg/dL, bilirrubina direta = 1,6 mg/dL, bilirrubina indireta = 0,2 mg/dL, amilase = 880 U/L.
Paciente idoso, do sexo masculino, demenciado, portador de gastrostomia, internado para tratamento de pielonefrite com o uso de ciprofloxacina, evolui com quadro de broncopneumonia aspirativa, sendo isolada, em cultura de secreção traqueal, Pseudomonas aeruginosa. O esquema antibiótico foi modificado para Meropenem. Após cerca de 7 dias do novo tratamento, passa a apresentar diarreia aquosa volumosa, 15 episódios ao dia, sem produtos patológicos. Seu estado geral é bom, apesar de discreta desidratação e apresentar-se subfebril (T = 37,7 ºC), sem sinais de instabilidade hemodinâmica ou toxemia. 11. A avaliação diagnóstica mais apropriada e
Paciente idoso, do sexo masculino, demenciado, portador de gastrostomia, internado para tratamento de pielonefrite com o uso de ciprofloxacina, evolui com quadro de broncopneumonia aspirativa, sendo isolada, em cultura de secreção traqueal, Pseudomonas aeruginosa. O esquema antibiótico foi modificado para Meropenem. Após cerca de 7 dias do novo tratamento, passa a apresentar diarreia aquosa volumosa, 15 episódios ao dia, sem produtos patológicos. Seu estado geral é bom, apesar de discreta desidratação e apresentar-se subfebril (T = 37,7 ºC), sem sinais de instabilidade hemodinâmica ou toxemia. 11. A avaliação diagnóstica mais apropriada e
Paciente do sexo masculino, 67 anos de idade, com antecedentes de hipertensão arterial sistêmica, dislipidemia e neoplasia de próstata, submetido a tratamento cirúrgico com prostatectomia radical há 4 anos. Há cerca de 2 dias, relatou início de dor torácica ventilatório-dependente, tosse seca e dispneia limitante em repouso, associada a sudorese e mal-estar. Refere intensificação dos sintomas nas últimas horas, motivando sua procura pelo atendimento médico. O exame físico da admissão mostra o paciente em regular estado geral, taquidispneico em ar ambiente, queixando-se de dor em região retroesternal e base de ambos os pulmões, sudoreico e com extremidades frias, com SO2 = 84%, FR = 36 ipm, PA 80x40 mmHg, FC = 108 bpm. Ausculta cardíaca evidencia apenas ritmo regular taquicárdico. Ausculta pulmonar sem ruídos adventícios. Os exames laboratoriais evidenciaram: Hb = 10,9 g/dL, Ht = 29%, leucócitos = 8 200, plaquetas = 190 mil, ureia = 32 mg/dL, creatinina = 1,01 mg/dL, troponina I = 2,80 ng/dL (VN < 0,16), CKMB = 4,8 mg/dL (VN < 5,0), INR = 1,0, relação de tempos do TTPA = 1,10. Foram solicitados eletrocardiograma de repouso e tomografia computadorizada de tórax, que se encontram ilustrados a seguir.
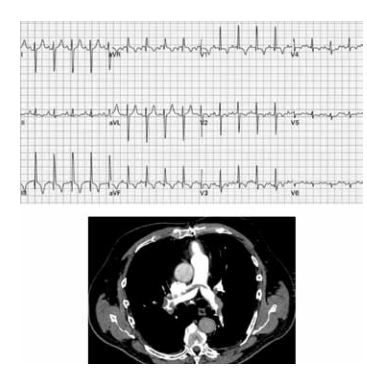
Paciente do sexo masculino, 67 anos de idade, com antecedentes de hipertensão arterial sistêmica, dislipidemia e neoplasia de próstata, submetido a tratamento cirúrgico com prostatectomia radical há 4 anos. Há cerca de 2 dias, relatou início de dor torácica ventilatório-dependente, tosse seca e dispneia limitante em repouso, associada a sudorese e mal-estar. Refere intensificação dos sintomas nas últimas horas, motivando sua procura pelo atendimento médico. O exame físico da admissão mostra o paciente em regular estado geral, taquidispneico em ar ambiente, queixando-se de dor em região retroesternal e base de ambos os pulmões, sudoreico e com extremidades frias, com SO2 = 84%, FR = 36 ipm, PA 80x40 mmHg, FC = 108 bpm. Ausculta cardíaca evidencia apenas ritmo regular taquicárdico. Ausculta pulmonar sem ruídos adventícios. Os exames laboratoriais evidenciaram: Hb = 10,9 g/dL, Ht = 29%, leucócitos = 8 200, plaquetas = 190 mil, ureia = 32 mg/dL, creatinina = 1,01 mg/dL, troponina I = 2,80 ng/dL (VN < 0,16), CKMB = 4,8 mg/dL (VN < 5,0), INR = 1,0, relação de tempos do TTPA = 1,10. Foram solicitados eletrocardiograma de repouso e tomografia computadorizada de tórax, que se encontram ilustrados a seguir.

O exame que deverá ser solicitado, tendo em vista a melhor relação custo-efetividade para solução do caso em questão, é:
Assinale a alternativa correta.
A abordagem ideal será
Paciente do sexo feminino, 39 anos, asmática, tem antecedente de valvopatia mitral reumática e estava assintomática até aproximadamente há 1 mês, quando passou a apresentar sintomas de dispneia em repouso e sensação de palpitação taquicárdica arrítmica. Procura atendimento médico por conta do cansaço intenso e o exame físico evidencia: taquidispneia em repouso, FC=pulso=120 bpm, PA = 120x80 mmHg, estertores crepitantes em 1/2 inferior de ambos os pulmões, associados a sibilos expiratórios, bulhas arrítmicas em 2 tempos, com sopro diastólico em foco mitral (ausculta dificultada pela alta frequência cardíaca). A radiografia de tórax e o eletrocardiograma dessa paciente encontram-se ilustrados a seguir.
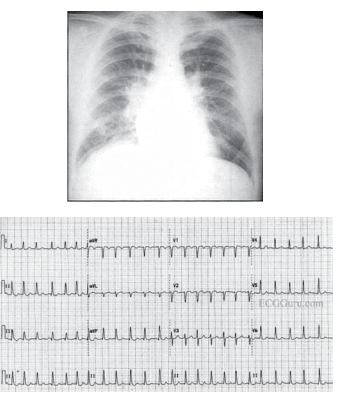
Paciente do sexo feminino, 39 anos, asmática, tem antecedente de valvopatia mitral reumática e estava assintomática até aproximadamente há 1 mês, quando passou a apresentar sintomas de dispneia em repouso e sensação de palpitação taquicárdica arrítmica. Procura atendimento médico por conta do cansaço intenso e o exame físico evidencia: taquidispneia em repouso, FC=pulso=120 bpm, PA = 120x80 mmHg, estertores crepitantes em 1/2 inferior de ambos os pulmões, associados a sibilos expiratórios, bulhas arrítmicas em 2 tempos, com sopro diastólico em foco mitral (ausculta dificultada pela alta frequência cardíaca). A radiografia de tórax e o eletrocardiograma dessa paciente encontram-se ilustrados a seguir.

Paciente do sexo masculino, 52 anos, antecedentes de hipertensão arterial sistêmica, em tratamento com amlodipina 5 mg, e de tabagismo, procura atendimento médico com queixa de desconforto retroesternal tipo “pressão”, iniciado após grandes esforços há cerca de 2 meses. Refere que há 1 mês notou que o sintoma passou a ocorrer após refeições e tensão emocional. Há cerca de 24 horas apresenta o mesmo desconforto, em repouso, com duração de cerca de 20 minutos, intermitente e reentrante, associado a dispneia, náuseas e sudorese fria. No momento de sua chegada, encontra-se em bom estado geral, assintomático, PA = 140 x 90 mmHg, FC = pulso = 82 bpm, FR = 12 ipm, exame físico normal. Realizado ECG de repouso, que se encontra ilustrado a seguir. Os exames laboratoriais colhidos à admissão foram normais, com exceção da troponina I que foi igual a 1,35 ng/mL (valor normal < 0,16 ng/mL).
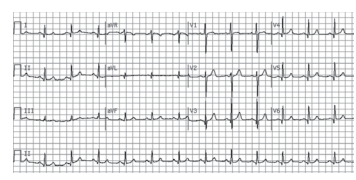
Paciente do sexo masculino, 52 anos, antecedentes de hipertensão arterial sistêmica, em tratamento com amlodipina 5 mg, e de tabagismo, procura atendimento médico com queixa de desconforto retroesternal tipo “pressão”, iniciado após grandes esforços há cerca de 2 meses. Refere que há 1 mês notou que o sintoma passou a ocorrer após refeições e tensão emocional. Há cerca de 24 horas apresenta o mesmo desconforto, em repouso, com duração de cerca de 20 minutos, intermitente e reentrante, associado a dispneia, náuseas e sudorese fria. No momento de sua chegada, encontra-se em bom estado geral, assintomático, PA = 140 x 90 mmHg, FC = pulso = 82 bpm, FR = 12 ipm, exame físico normal. Realizado ECG de repouso, que se encontra ilustrado a seguir. Os exames laboratoriais colhidos à admissão foram normais, com exceção da troponina I que foi igual a 1,35 ng/mL (valor normal < 0,16 ng/mL).
